zertifiziert nach DKG und ISO 9001:2015
Leitbild | DNPM | Selbsthilfe | Tumorboard | Kooperationspartner*innen | –> weiter zu DNPM | Sprechstunden
Unser Leitbild
Das Zentrum für personalisierte Medizin (ZPM) im CIO Bonn folgt dem Leitsatz des CIO:
"Gemeinsam gegen den Krebs. Gemeinsam für das Leben."
Das Zentrum für personalisierte Medizin (ZPM) im CIO Bonn ist Teil des deutschen Netzwerks für personalisierte Medizin (DNPM) und somit Teil einer Kooperation von 21 Standorten in Deutschland, die sich der Mission verschrieben haben, gemeinsam die medizinische Versorgung und Lebensqualität von Patient*innen mit onkologischen Erkrankungen in ganz Deutschland zu verbessern. Ziel des Netzwerks ist es, Betroffenen einfache Zugangswege zu personalisierter Medizin zu ermöglichen.
Der Bonner Standort spezialisiert sich aktuell auf die personalisierte Medizin in der Onkologie. Seit 2022 bietet das ZPM im CIO Bonn eine personalisierte Versorgung und ein breites Netzwerk im Bereich der molekularen Medizin. Mit dem Fokus auf personalisierte Therapien bieten wir sowohl ein Bonner als auch ein standortübergreifendes molekulares Tumorboard mit Aachen, Köln und Düsseldorf an. Wir wissen, wie wichtig ein interdisziplinärer Austausch gerade auch über Standortgrenzen hinaus ist.
Ein Ausbau des ZPM in weitere Krankheitsbilder ist angestrebt.

Univ.-Prof. Dr. Peter Brossart
Vorsitzender des Zentrums für personalisierte Medizin im CIO Bonn:
"Als interdisplinäres Zentrum treffen wir Entscheidungen gemeinsam. Ziel ist es, die effektivste Kombination aller verfügbaren Therapieoptionen für den Patienten festzulegen, um die bestmöglichen Heilungschancen und Therapieergebnisse zu erzielen."

PD Dr. Georg Feldmann
Stellvertretender Vorsitzender des Zentrums für personalisierte Medizin im CIO Bonn:
"Die ausführliche Untersuchung und individuelle Begutachtung des Krebsgenoms mittels moderner Sequenziertechniken und ergänzender Verfahren kann bereits heute in einzelnen Fällen die Möglichkeit hochwirksamer, molekular zielgerichteter Therapieoptionen eröffnen, die betroffenen Patientinnen und Patienten nicht vorenthalten werden sollte."
 Univ.-Prof. Dr. Verena Tischler
Univ.-Prof. Dr. Verena Tischler
Stellvertretende Vorsitzende des Zentrums für personalisierte Medizin im CIO Bonn
„Im ZPM am CIO Bonn vereinen wir im Team von Expertinnen und Experten modernste Methoden der molekularen Diagnostik mit neuesten Erkenntnissen aus der Wissenschaft, um die individuelle Chance auf eine erfolgreiche Tumortherapie im Rahmen der personalisierten Medizin bestmöglich nutzbar zu machen.“

Univ.-Prof. Dr. Ingo Schmidt-Wolf
Projektdurchführung ZPM:
„Wir entwickeln gemeinsam Strategien. Dies ist wirklich ein Mehrwert für eine optimale Versorgung. Zudem ist es ein Kernanliegen des CIO, dass Betroffene und deren Angehörige nicht nur kompetent behandelt werden, sondern auch menschlich begleitet und ganzheitlich betreut werden."
Die Ziele des DNPM
- Deutschlandweit einheitliche Versorgung von Patient*innen mit personalisierter Krebsmedizin
- Verbesserung der medizinischen Erfolge
- Verbesserung der Lebensqualität
- Verbesserte Zugangswege zu personalisierter Medizin
- Bereitstellung unabhängiger Informationen über die personalisierte Medizin
- Etablierung vergleichbarer Methoden an den Standorten
- Aufbau regionaler Netzwerke, um Patient*innen in allen Regionen deutschlands Zugang zur Personalisierten Medizin zu ermöglichen
- Wissensgewinn über einzelne Zentren hinweg
- Vernetzung der Datenbestände
- Austausch von Kompetenz
- Vernetzung der Forschung mit deutschlandweiten Studien
Zielgerichtete Therapien für die Behandlung von Krebs
Tumorerkrankungen sind komplex und individuell. Die personalisierte Medizin findet Unterschiede im komplexen Krankheitsgeschehen einzelner Betroffener und bietet dadurch gezielte Hilfe. Die meisten Tumore können mit Standardtherapien nach den sogenannten Leitlinien behandelt werden. Bei manchen Patient*innen wirkt diese Leitlinientherapie nicht, oder nicht mehr. In diesen Fällen kann eine detaillierte genauere Untersuchung der individuellen molekularen Eigenschaften des Tumors helfen, eine zielgerichtete Therapie zu finden, die auf die Erkrankung der Patient*innen zugeschnitten ist.
Mit Hilfe moderner molekularer Analysen und bildgebender Verfahren werden individuelle Merkmale eines Tumors und der betroffenen Person erfasst. Anhand dieser Merkmale werden persönliche molekulare Tumorprofile erstellt. Diese helfen dabei, für die individuelle Krebserkrankung passende Therapieoptionen in spezifische Untergruppen einzuteilen. Das Ziel ist eine präzise, individuelle Medizin, bei der jede*r Patient*in eine optimale und auf sich abgestimmte Behandlungsstrategie erhält.
Selbsthilfe
Das CIO Bonn arbeitet eng mit folgenden Selbsthilfegruppen und patientennahen Organisationen zusammen:
- Zentrale Kontaktstellen in der Region und einzele Selbsthilfegruppen finden Sie hier.
- Die Deutsche Krebshilfe berät über das INFONETZ KREBS kostenfrei - telefonisch (+49 800 80 70 88 77) Erkrankte, Angehörige und Betroffene zu der Diagnose Krebs und hat spezielle Ratgeber herausgegeben:
Die › Blauen Ratgeber.
Alle 6 Monate treffen sich über 20 Gruppen zu einem gemeinsamen Runden Tisch im CIO Bonn, um den gegenseitigen Austausch zu fördern. Hieran nehmen auch Entitäten übergreifende Gruppen teil.
Tumorboard
Molekulare Tumorboards
Die Interpretation der molekularen Profile von individuellen Erkrankungen erfordert die Zusammenarbeit von Spezialist*innen verschiedener Fachrichtungen. In interdisziplinären Fallkonferenzen, der molekularen Tumorboards, werden die molekularen Profile der Betroffenen analysiert und Therapieoptionen besprochen.
- Molekulares Tumorboard in Bonn
Termin: Mittwochs, 13:15 – 14:00 Uhr
Ort: Webkonferenz
Leitung: PD Dr. G. Feldmann, Univ.-Prof. Dr. Verena Tischler
Anmeldung: Birgit Strotmann | Tel.: +49 (0) 228 287 - 68544 | E-Mail: Diese E-Mail-Adresse ist vor Spambots geschützt! Zur Anzeige muss JavaScript eingeschaltet sein!
Externe Zuweiser*innen: Hier geht es weiter zur Tumorboard-Anmeldung.
Studien: Hier finden Sie offene Studien zu, in diesem Board vorgestellten, Diagnosen.
- Gemeinsames molekulares Tumorboard mit den Standorten Aachen, Bonn, Köln und Düsseldorf
Termin: Mittwochs, 14:00 - 15:00 Uhr (zweiwöchentlich)
Ort: Webkonferenz
Leitung: PD Dr. med. Matthias Scheffler (Köln), Dr. rer. medic. Nadina Ortiz-Brüchle (Aachen)
Anmeldung: Birgit Strotmann | Tel.: +49 (0) 228 287 - 68544 | E-Mail: Diese E-Mail-Adresse ist vor Spambots geschützt! Zur Anzeige muss JavaScript eingeschaltet sein!
Bitte beachten Sie, dass für eine Anmeldung zum Molekularen Tumorboard ABCD ein gesondertes Anmeldeformular notwendig ist. Anfragen hierzu bitte an:
Tel.: +49 (0) 228 287 - 17059, E-Mail: Diese E-Mail-Adresse ist vor Spambots geschützt! Zur Anzeige muss JavaScript eingeschaltet sein!
Weitere Informationen zu den molekularen Tumorboards sowie das Anmeldeformular für externe Zuweiser*innen finden Sie hier:
www.ciobonn.de/behandlung-im-cio/tumorboards
Weitere Informationen für Betroffene, sowie für Ärztinnen und Ärzte finden Sie hier:
https://dnpm.de/de/zentren-des-dnpm/zpm-bonn/
Kontakt

Michael Neumann, Dipl. Ges.-Ök.
Geschäftsführer ZPM
Abteilung für Integrierte Onkologie
Tel.: +49 (0) 228 287-13611
E-Mail: Diese E-Mail-Adresse ist vor Spambots geschützt! Zur Anzeige muss JavaScript eingeschaltet sein!
 Leitbild | Organisation | Selbsthilfe | Akkreditierung | Kooperationspartner*innen
Leitbild | Organisation | Selbsthilfe | Akkreditierung | Kooperationspartner*innen
Unser Leitbild
Das Zentrum für Zelltherapie und Stammzelltransplantation Bonn (ZZSB) folgt dem Leitsatz des CIO:
"Gemeinsam gegen den Krebs. Gemeinsam für das Leben."
Im Zentrum für Zelltherapie und Stammzelltransplantation Bonn werden unter dem Direktorium von Herrn Prof. Peter Brossart (MED III) und Herrn Prof. Johannes Oldenburg (IHT) modernste zelluläre Immuntherapien wie die CAR-T-Zelltherapien sowie autologe und allogene Stammzelltransplantationen durchgeführt. Darüber hinaus wird in klinischen Studien die Wirksamkeit zielgerichteter Zelltherapien bei soliden Tumoren untersucht. Durch die Teilnahme an multizentrischen internationalen klinischen Studien haben unsere Patient*innen die Möglichkeit, höchst innovative Behandlungsansätze zu erhalten, mit den Zielen, die Ansprechraten und -dauer zu verbessern sowie mögliche Komplikationen zu reduzieren bzw. zu behandeln. Detaillierte Angaben zu unseren klinischen Studien finden Sie in der Studienübersicht.
› CAR-T-Zelltherapie
- Diffus großzelliges B-Zell Lymphom
- Primär mediastinales B-Zell Lymphom
- Mantelzelllymphom
- Multiples Myelom
- Akute Lymphatische Leukämie
- Follikuläres Lymphom
Auch wenn es sich bei den CAR-T-Zellen definitionsgemäß um Arzneimittel handelt, handelt es sich hierbei um „lebende“ Medikamente, deren Herstellung und Applikation komplexe Abläufe beinhaltet und deren Verabreichung daher nur in spezialisierten Zentren erfolgen darf. Der Ablauf einer CAR-T-Zelltherapie ist in der Regel wie im folgenden Schema dargestellt:
Durchführung der CAR-Therapie:
› Allogene Stammzelltransplantation
- akute Leukämien (AML / ALL)
- Myelodysplastisches Syndrom (MDS)
- Myeloproliferative Neoplasien (MPN)
- Multiples Myelom
- Non-Hodgkin Lymphome
- schwere aplastische Anämie
Mögliche Spender:
- Voll-passende Familienspender*innen
- Voll-passende Fremdspender*innen
- Nicht-voll-passende („mismatch“) Fremdspender*innen
- Halb-passende („haploidenter“) Familienspender*innen
Durchführung der allogenen Stammzelltransplantation:
- Myeloablative Konditionierung
- Nicht-myeloablative Konditionierung mit reduzierter Toxizität, welche eine allogene Stammzelltransplantation auch bei Patient*innen über 70 Jahren ermöglicht
› Autologe Stammzelltransplantation
- Multiples Myelom
- hoch- und niedrigmalignen Non-Hodgkin-Lymphome
- Morbus Hodgkin
- ausgewählten soliden Tumorerkrankungen (Sarkomen)
Durchführung der autologen Stammzelltranspantation:
› Studien
Durch die Teilnahme an multizentrischen internationalen klinischen Studien haben unsere Patient*innen die Möglichkeit, höchst innovative Behandlungsansätze zu erhalten, mit den Zielen, die Ansprechraten und -dauer zu verbessern sowie mögliche Komplikationen zu reduzieren bzw. zu behandeln.
Hier finden Sie eine Auflistung unserer klinischen Studien:
- Titel: Phase 1 Study Evaluating Genetically Modified Autologous T Cells Expressing a T-cell Receptor Recognizing a Cancer/Germline Antigen in Patients With Recurrent and/or Refractory Solid Tumors (ACTengine® IMA201-101)
- Behandlung von Patiet*innen mit soliden Tumoren mit genetisch veränderten, patient*inneneigenen T-Zellen, die einen tumor-spezifischen T-Zellrezeptor tragen (Phase I Prüfung)
- Ziel: Inzidenz von unerwünschten Ereignissen und Dosisfindung.
- Clinical Trials: NCT03247309
- Aktuell keine Rekrutierung
- Titel: Phase 1 Study Evaluating Genetically Modified Autologous T Cells Expressing a T-cell Receptor Recognizing a Cancer/Germline Antigen in Patients With Recurrent and/or Refractory Solid Tumors(ACTengine® IMA202-101)
- Behandlung von Patienten mit soliden Tumoren mit genetisch veränderten, patienteneigenen T-Zellen, die einen tumor-spezifischen T-Zellrezeptor tragen (Phase I Prüfung)
- Ziel: Inzidenz von unerwünschten Ereignissen und Dosisfindung
- Clinical Trials: NCT03441100
- Aktuell keine Rekrutierung
- Titel: Phase 1 Study Evaluating Genetically Modified Autologous T Cells Expressing a TCR Recognizing a Cancer/Germline Antigen as Monotherapy or in Combination With Nivolumab in Patients With Recurrent and/or Refractory Solid Tumors
- Behandlung von Patienten mit soliden Tumoren mit genetisch veränderten, patienteneigenen T-Zellen, die einen tumor-spezifischen T-Zellrezeptor tragen (Phase I Prüfung)
- Ziel: The study purpose is establish the safety and tolerability of IMA203 product in patients with solid tumors that express preferentially expressed antigen in melanoma (PRAME).
- Clinical Trials: NCT03686124
- Titel: A Randomized Controlled Trial Comparing Outcome After Hematopoietic Cell Transplantation From a Partially Matched Unrelated Versus Haploidentical Donor
- Randomisierte kontrollierte klinische Prüfung zum Vergleich der Blutstammzelltransplantation von partiell-passenden unverwandten Stammzellspendern mit haplo-identen verwandten Stammzellspendern
- Ziel: Gesamtüberleben.
- Clinical Trials: NCT03275636
- Titel: Primary Comparison of Liposomal Anthracycline Based Treatment Versus Conventional Care Strategies Before Allogeneic Stem Cell Transplantation in Patients With Higher Risk MDS and Oligoblastic AML
- Primärer Vergleich der Behandlung auf der Basis von Liposomalem Anthracyclin im Vergleich zu konventionellen Behandlungsstrategien vor der allogenen Stammzelltransplantation bei Patienten mit Hochrisiko MDS oder oligoblastischer AML - die PALOMA-Studie
- Ziel: Vergleich des ereignisfreien Überlebens (EFS) nach 2 Jahren von CPX-351 vs. CCR vor allogener Blutzelltransplantation (alloHCT) als Erstlinienbehandlung bei Patienten mit erhöhtem MDS-Risiko und oligoblastischer AML.
- Clinical Trials: NCT04061239
- Titel: A Randomised, Open-label, Multicentre, Phase 3 Trial of First-line Treatment With Mesenchymal Stromal Cells MC0518 Versus Best Available Therapy in Adult and Adolescent Subjects With Steroid-refractory Acute Graft-versus-host Disease After Allogeneic Haematopoietic Stem Cell Transplantation (IDUNN Trial)
- Eine randomisierte, offene multizentrische Phase-3-Studie zur Erstlinienbehandlung mit mesenchymalen Stromazellen MC0518 gegenüber der besten verfügbaren Therapie bei erwachsenen und jugendlichen Patienten mit steroidrefraktärer akuter Graft-versus-Host-Krankheit nach allogener hämatopetischer Stammzelltransplantation (IDUNN-Studie)
- Ziel: Nachweis der Überlegenheit von MC0518 im Vergleich zur zuerst eingesetzten besten verfügbaren Therapie (BAT) in Bezug auf die Gesamtansprechrate (ORR) bei erwachsenen und jugendlichen Patienten mit steroidrefraktärer akuter Transplantat-gegen-Wirt-Krankheit (SR-aGvHD) am Besuchertag 28.
- Clinical Trials: NCT04629833
Alle weiteren detaillierte Angaben entnehmen Sie bitte unserem CIO-Studienregister.
Medizinische Klinik und Poliklinik III – Innere Medizin mit den Schwerpunkten Onkologie, Hämatologie, Immunonkologie, Stammzelltransplantation und Rheumatologie

Dr. med. Tobias Holderried
Leiter des ZZSB (MED III)

Univ.-Prof. Dr. med. Annkristin Heine
Stellv. Leiterin des ZZSB (MED III)

Dr. med. Martin Schumacher
Stellv. Leiter des ZZSB (MED III)

Univ.-Prof. Dr. med. Peter Brossart
Direktor der Medizinischen Klinik und Poliklinik III – Innere Medizin mit den Schwerpunkten Onkologie, Hämatologie, Immunonkologie, Stammzelltransplantation und Rheumatologie
Institut für Experimentelle Hämatologie und Transfusionsmedizin

Univ.-Prof. Dr. med. Eva Bartok
Leiterin des ZZSB (IHT)

PD Dr. med. Vytautas Ivaskevicius
Leiter des ZZSB (IHT)

Univ.-Prof. Dr. med. Dipl.-Kfm. Heiko Rühl
Leiter des ZZSB (IHT)

Univ.-Prof. Dr. med. Johannes Oldenburg
Direktor des Instituts für Experimentelle Hämatologie und Transfusionsmedizin
Organisation
Die Koordination
Tel.: +49 (0) 228 287-17166
…begleitet Sie und koordiniert Abläufe der Therapie
Die Station
Tel.: +49 (0) 228 287-17407
… betreut Sie während der Stammzelltransplantation / CAR-T-Zelltherapie.
Die Ambulanz
Tel.: +49 (0) 228 287-17158
+49 (0) 228 287-17168
… ist für die Betreuung vor und nach der Therapie für Sie verantwortlich.
Die Leukapherese-Einheit
Tel.: +49 (0) 228 287-16714
…betreut Sie während der Zellsammlung
In der GMP-Einheit
Tel.: +49 (0) 228 287-15176
…werden Zelltherapeutika hergestellt und ihre Qualität überwacht

Die Studienzentrale der MED III
Tel.: +49 (0) 228 287-17236
... koordiniert die Durchführung von klinischen Studien.
Weitere Einheiten unseres Zentrums:
Das Zentrum für Stammzelltransplantation und Zelltherapie (ZZSB) des CIO Bonn arbeitet eng mit unterschiedlichen Kliniken und Abteilungen zusammen, wie beispielsweise mit:
- Psychoonkologie
- Ernährungsberatung
- Physiotherapie
- Entlassmanagement/Sozialdienst
- Leukämie-Initiative Bonn e.V.
Selbsthilfe
Das Zentrum für Stammzelltransplantation und Zelltherapie Bonn (ZZSB) arbeitet eng mit folgenden Selbsthilfegruppen und patient*innennahen Organisationen zusammen:
- KMT Selbsthilfegruppe der Leukämie - Initiative Bonn e.V.
- Leukämie-Initiative Bonn e.V.
- Weitere zentrale Kontaktstellen in der Region und einzelne Selbsthilfegruppen finden Sie hier.
- Die Deutsche Krebshilfe berät über das INFONETZ KREBS kostenfrei - telefonisch (+49 800 80 70 88 77) Erkrankte, Angehörige und Betroffene zu der Diagnose Krebs und hat spezielle Ratgeber herausgegeben:
Die › Blauen Ratgeber.
Alle 6 Monate treffen sich über 20 Gruppen zu einem gemeinsamen Runden Tisch im CIO Bonn, um den gegenseitigen Austausch zu fördern. Hieran nehmen auch Entitäten übergreifende Gruppen teil.
Akkreditierung und Einbindung in nationale/internationale Aktivitäten
Die Medizinischen Klinik III ist ein durch die European Group for Blood and Marrow Transplantation (EBMT) anerkanntes Zentrum für autologe und allogene Stammzelltransplantation und CAR-T-Zelltherapien. Dr. Holderried ist Mitglied des deutschen kooperativen Transplantations-Netzwerks. Zudem sind wir durch die ZKRD anerkannt und beziehen über die ZKRD Stammzellen oder Knochenmark für Fremdspender-Transplantationen. Die Ergebnisse der Transplantationen werden nationalen und internationalen Registern in formalisierter und anonymisierter Form übertragen.




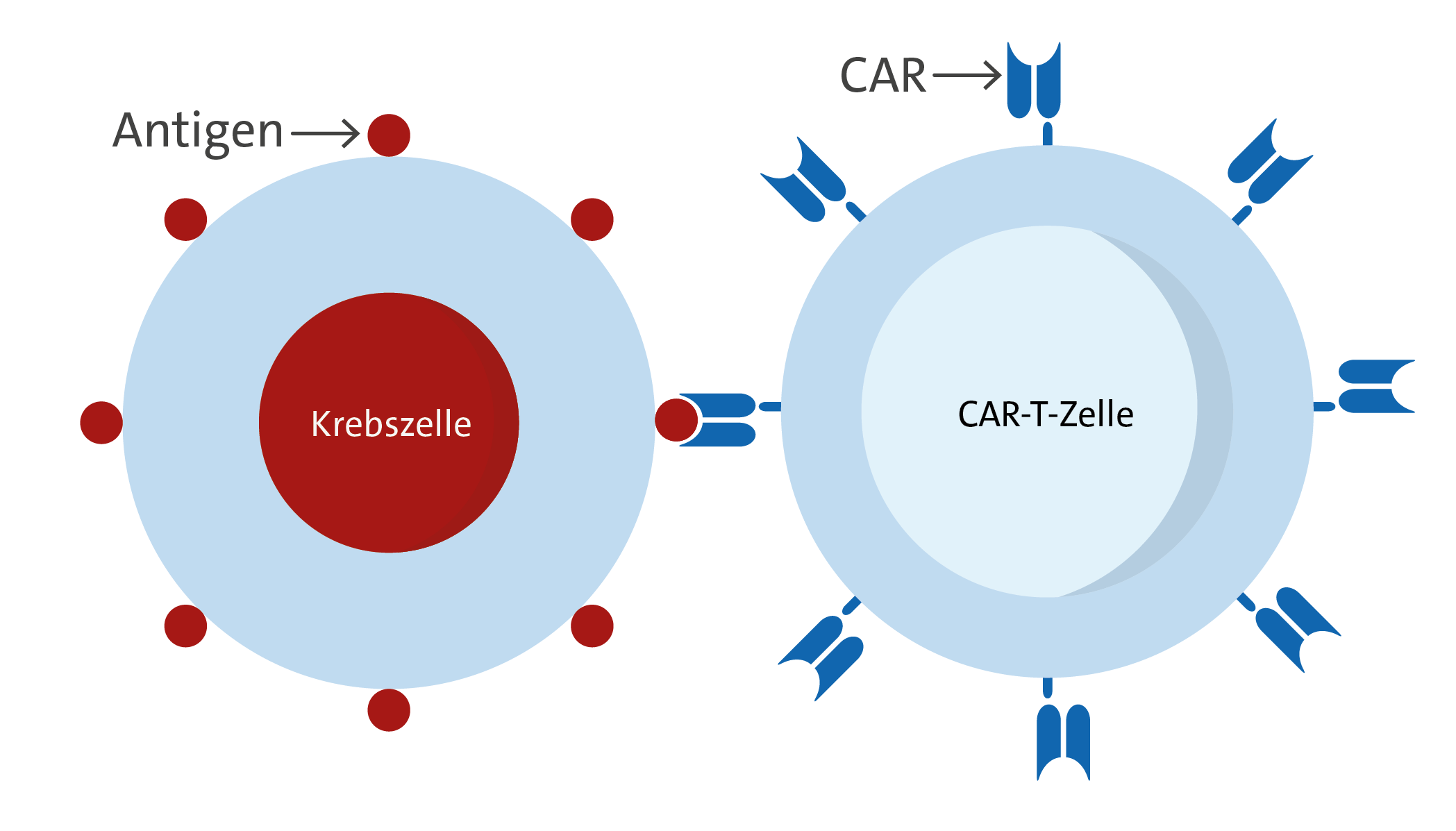
Bei der CAR-T-Zell-Therapie handelt es sich um eine neuartige zelluläre Immuntherapie, bei der patienteneigene Abwehrzellen (T-Zellen) mit einem sogenannten „Chimären Antigen-Rezeptor“ (CAR) ausgestatten werden. Die dadurch entstandenen CAR-T-Zellen können anschließend nach dem Schlüssel-Schloss-Prinzip die Krebszellen erkennen und abtöten. Mit dieser Therapieform wird es auch zum Teil schwer vorbehandelten Patienten ermöglicht, in vielen Fällen erneut eine langfristige Kontrolle über ihre Krebserkrankung zu bekommen oder gegebenenfalls sogar geheilt zu werden. Aktuell sind eine CAR-T-Zell-Therapien zur Behandlung folgender Erkrankungen zugelassen:
- Diffus großzelliges B-Zell Lymphom
- Primär mediastinales B-Zell Lymphom
- Mantelzelllymphom
- Multiples Myelom
- Akute Lymphatische Leukämie (bis 25 Jahre)
Es werden darüberhinaus in absehbarer Zeit voraussichtlich weitere Zulassungen einer CAR-T-Zell-Therapie zur Behandlung des Follikulären Lymphomes sowie der Akuten Lymphatischen Leukämie im Erwachsenenalter folgen.
Bild einer CAR-T-Zelle mit einer Tumorzelle
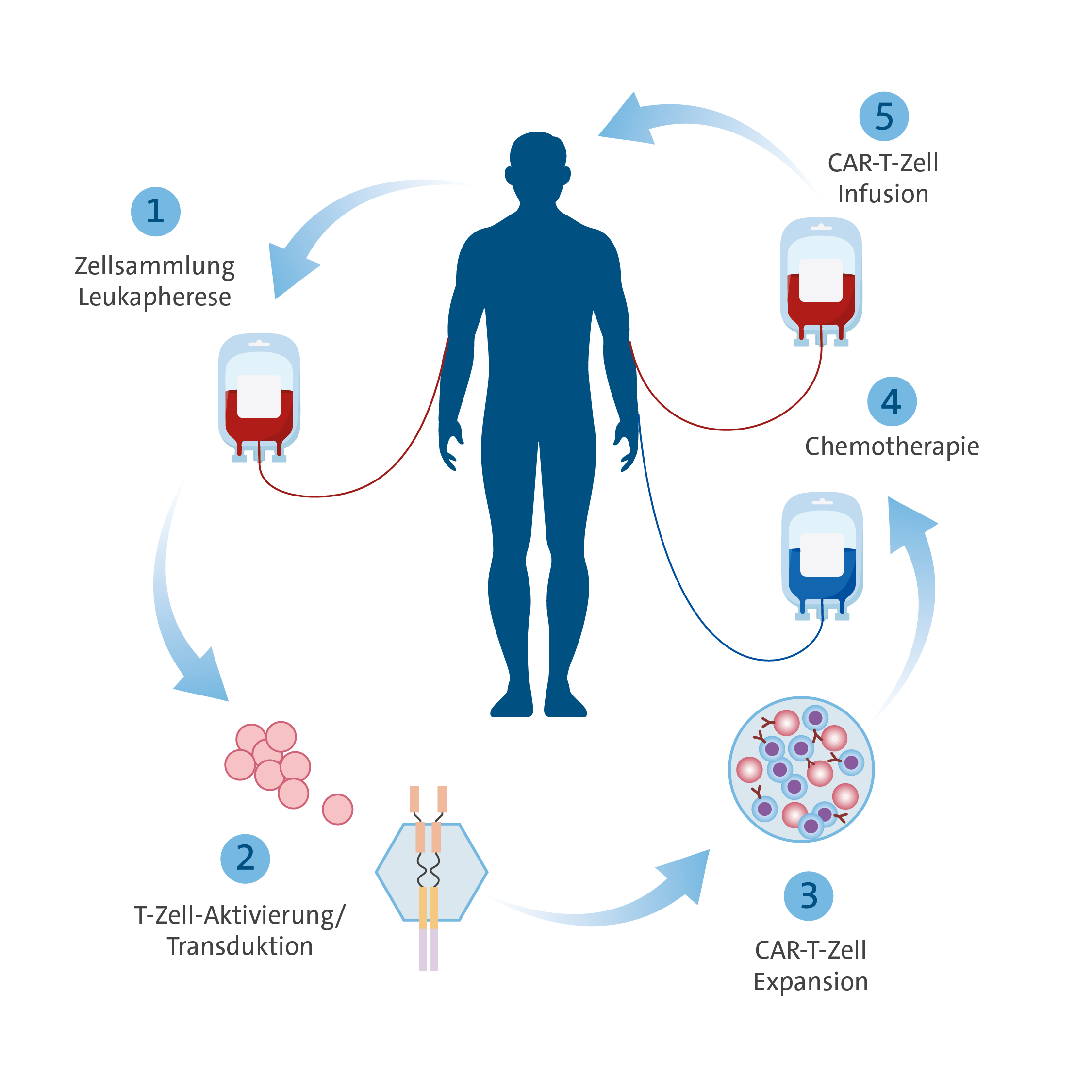
Auch wenn es sich bei den CAR-T-Zellen per Definition um Arzneimittel handelt, handelt es sich hierbei um „lebende“ Medikamente, deren Herstellung und Applikation komplexe Abläufe beinhaltet und deren Verabreichung daher nur in spezialisierten Zentren erfolgen darf. Der Ablauf einer CAR-T-Zell-Therapie ist in der Regel wie im folgenden Schema dargestellt:
Schema CAR-Therapie
1. Apherese
Zunächst müssen mittels einer sogenannten Apherese (Zellsammlung / Gewinnung der T-Zellen) von den Patienten die körpereigenen T-Zellen (Abwehrzellen) entnommen werden. Dies erfolgt im Institut für Experimentelle Hämatologie und Transfusionsmedizin, Direktor Prof. Dr. Johannes Oldenburg, wobei ähnlich einer Blutspende die Abwehrzellen gesammelt werden und anschließend das restliche Blut wieder den Patienten zurückgegeben wird. Anschließend werden die gesammelten Zellen zur weiteren Verarbeitung an die entsprechenden Firmen verschickt.
2. Herstellung der CAR-T-Zellen
Mittels Gentransfer werden bei den jeweiligen Herstellern die T-Zellen mit den entsprechenden chimären Antigen-Rezeptoren ausgestattet, mit deren Hilfe die Abwehrzellen die Krebszellen wieder erkennen und abtöten können.
3. Lymphodepletion und Infusion der CAR-T-Zellen
Vor der Infusion der CAR-T-Zellen wird eine in der Regel gut tolerable Chemotherapie durchgeführt, die der sogenannten Lymphodepletion dient. Hiermit werden optimale Bedingungen zur Aktivierung und Vermehrung der CAR-T-Zellen geschaffen. Im Anschluss daran erfolgt die einmalige Infusion der CAR-T-Zellen. Nach eine entsprechenden Nachbeobachtungszeit von ca. 1-2 Wochen auf unserer darauf spezialisierten Station ist die Behandlung abgeschlossen und es beginnt die ambulante Nachsorge in unserer Spezialambulanz gemeinsam mit den zuweisenden Kolleginnen und Kollegen.
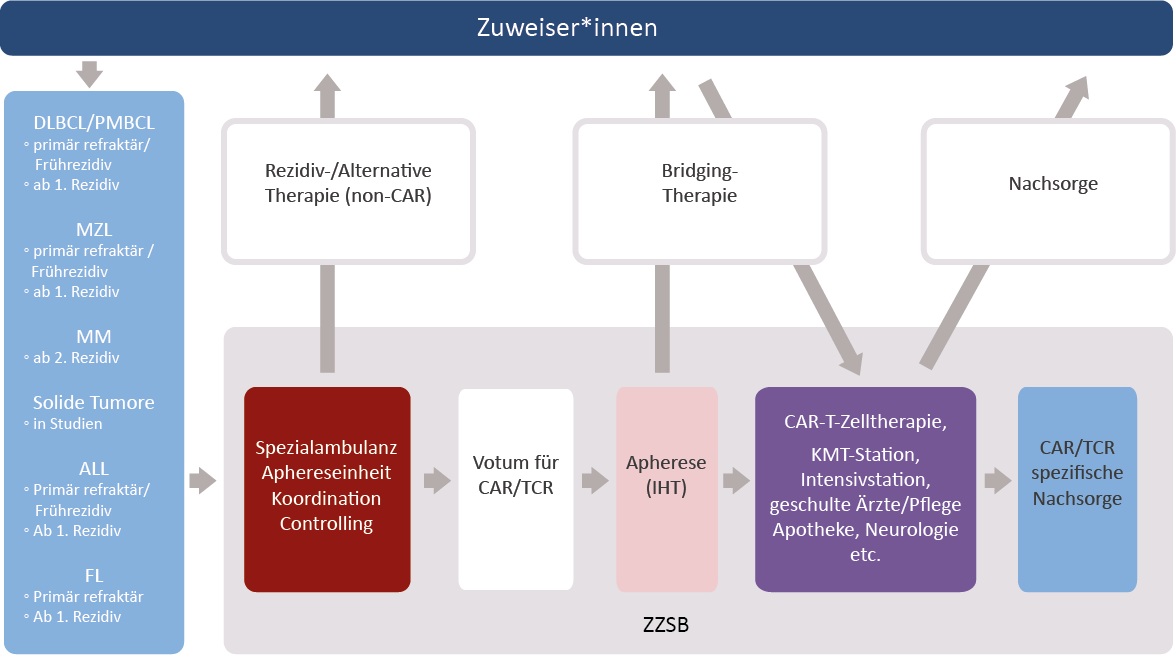
Zur optimalen Behandlung der Patienten mit CAR-T-Zellen ist somit eine enge Zusammenarbeit zwischen dem ZZSB, den Zuweisern und den darüberhinaus beteiligten Fachbereichen erforderlich.
Bild des Patientenflusses
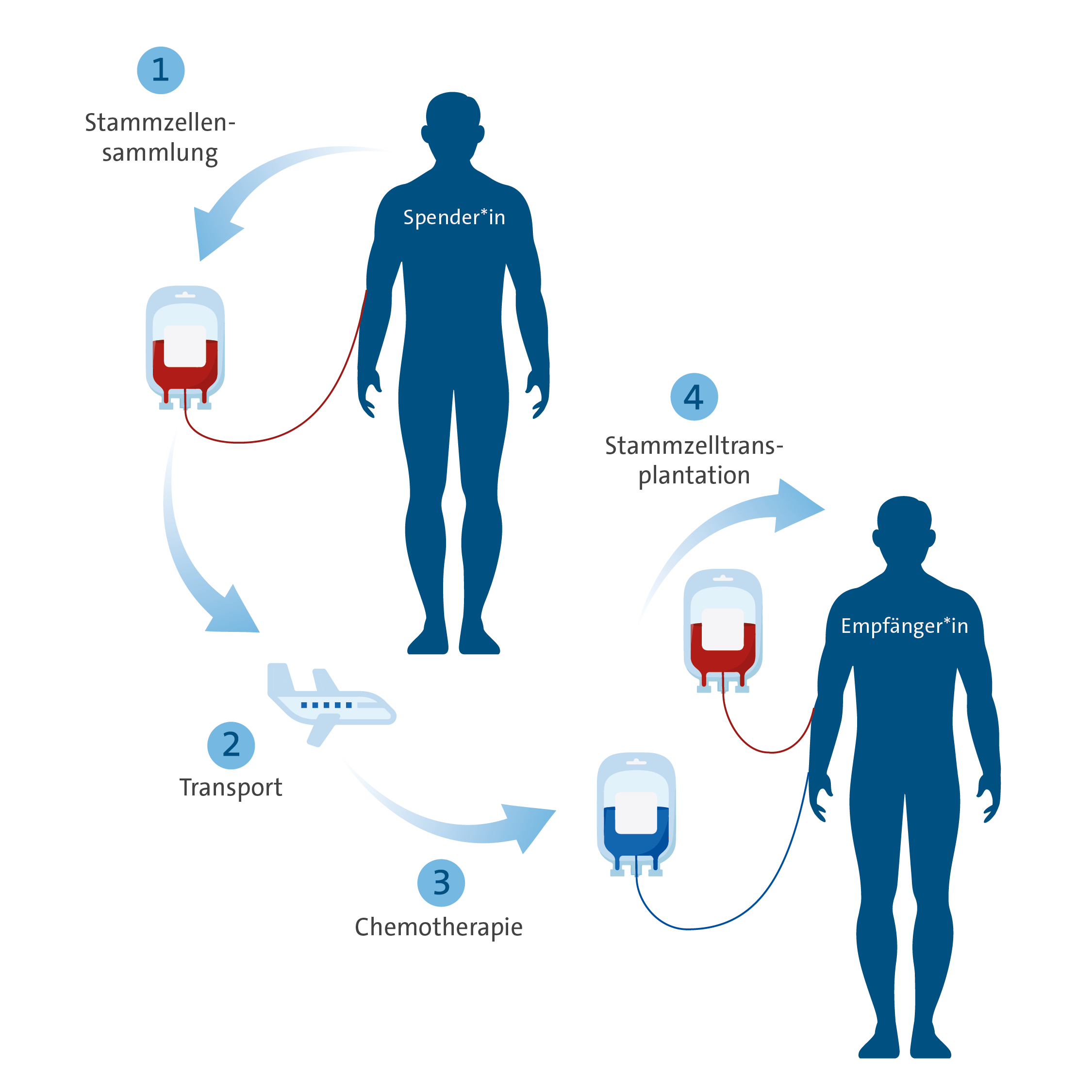
Auf einer eigenen Einheit (KMT-Station) im Gebäude des CIO werden allogene Stammzelltransplantationen (=Transplantation von Stammzellen fremder Spender) durchgeführt. Hierbei werden als Spender neben HLA-identen Familienspendern auch allogene Stammzelltransplantationen von unverwandten Fremdspendern durchgeführt. Darüberhinaus gibt es die Möglichkeit, Stammzellen haploidenter Familienspender (Eltern oder Kinder der Patienten) oder Nabelschnurblut zu transplantieren. Die Indikationen für eine allogene Stammzelltransplantation umfassen vor allem
- akute Leukämien (AML / ALL)
- Myelodysplastisches Syndrom (MDS)
- Myeloproliferative Neoplasien (MPN)
- Multiples Myelom
- Non-Hodgkin Lymphome
- schwere aplastische Anämie
Spendersuche
Leibliche Geschwister haben eine 25%-ige Wahrscheinlichkeit, genügend übereinstimmende Gewebemerkmale (HLA-Merkmale) aufzuweisen, um als Spender in Frage zu kommen. Voraussetzung für eine Stammzellspende ist natürlich, dass sie selbst gesund sind. Gibt es keinen geeigneten Familienspender, so findet sich für etwa 80% aller Erkrankten ein Fremdspender aus weltweit zugänglichen Spenderdateien. Es sind auch Transplantationen mit Nabelschnurblut oder zur Hälfte passenden (=haploidenten) Familienangehörigen möglich.
Vorbereitung
In den Wochen vor der stationären Aufnahme zur Transplantation sind einige vorbereitende Untersuchungen nötig. Dazu gehören Organ-Ultraschall, EKG, Computertomographie (CT), HNO-ärztliche Untersuchung, Vorstellung beim Urologen/ Gynäkologen, zahnärztliche Untersuchung und ein psycho-onkologisches Vorgespräch. Die allogene Stammzelltransplantation wird erst nach Ausschluss eventueller Kontraindikationen durchgeführt.
Durchführung der allogenen Stammzelltransplantation
Die Stammzelltransplantation wird in verschiedene Phasen eingeteilt und findet auf unserer KMT-Station statt. Die Konditionierung, an deren Ende die Gabe der Stammzellen steht, gefolgt von der Aplasie, in der der Empfänger keine Blutbestandteile mehr bilden wird und die Spenderzellen die Aufgabe noch nicht übernommen haben. Am Schluss steht die Rekonstitution (Engraftment), in der die Spenderzellen reife Blutzellen bilden.
Bild Schema Allo-Tx
Unter der Konditionierung versteht man die Therapiephase unmittelbar vor der Stammzelltransplantation. Sie unterdrückt zum einen das Immunsystem des Empfängers, um ein Anwachsen der Spenderstammzellen (Engraftment) zu ermöglichen, zum anderen zerstört sie die Stammzellen des Empfängers, um Platz für die Spenderzellen zu schaffen. Die Konditionierung bekämpft zudem noch verbliebene Leukämie- oder Tumorzellen. Neben Chemotherapien werden bei einigen Konditionierungen auch Ganzkörperbestrahlungen eingesetzt. Im Anschluss an die Konditionierung erfolgt die Stammzelltransplantation.
Nach der Konditionierung kann das Knochenmark keine oder nur noch sehr wenige Blutzellen bilden. Die Stammzellen des Spenders produzieren zwar schon Zellen, diese müssen aber erst zu vollständigen Blutzellen ausreifen, was bis zu drei Wochen dauern kann. Deshalb fehlen in dieser Zeit Erythrozyten (rote Blutkörperchen), Thrombozyten (Blutplättchen) und vor allem Leukozyten (weiße Blutkörperchen). Solange Ihre Leukozyten und im speziellen eine Untergruppe der Leukozyten (Neutrophile) einen bestimmten Wert unterschreiten, spricht man von einer Aplasie.
Nachsorge
Die Nachsorge erfolgt in unserer KMT-Ambulanz. In den ersten Wochen nach der Entlassung erfolgt diese in der Regel zweimal wöchentlich. Hierbei werden neben der eingehenden klinischen Untersuchung regelmäßig Laborparameter wie Medikamentenspiegel, Entzündungszeichen, Leber- und Nierenwerte sowie die Blutbildung kontrolliert.
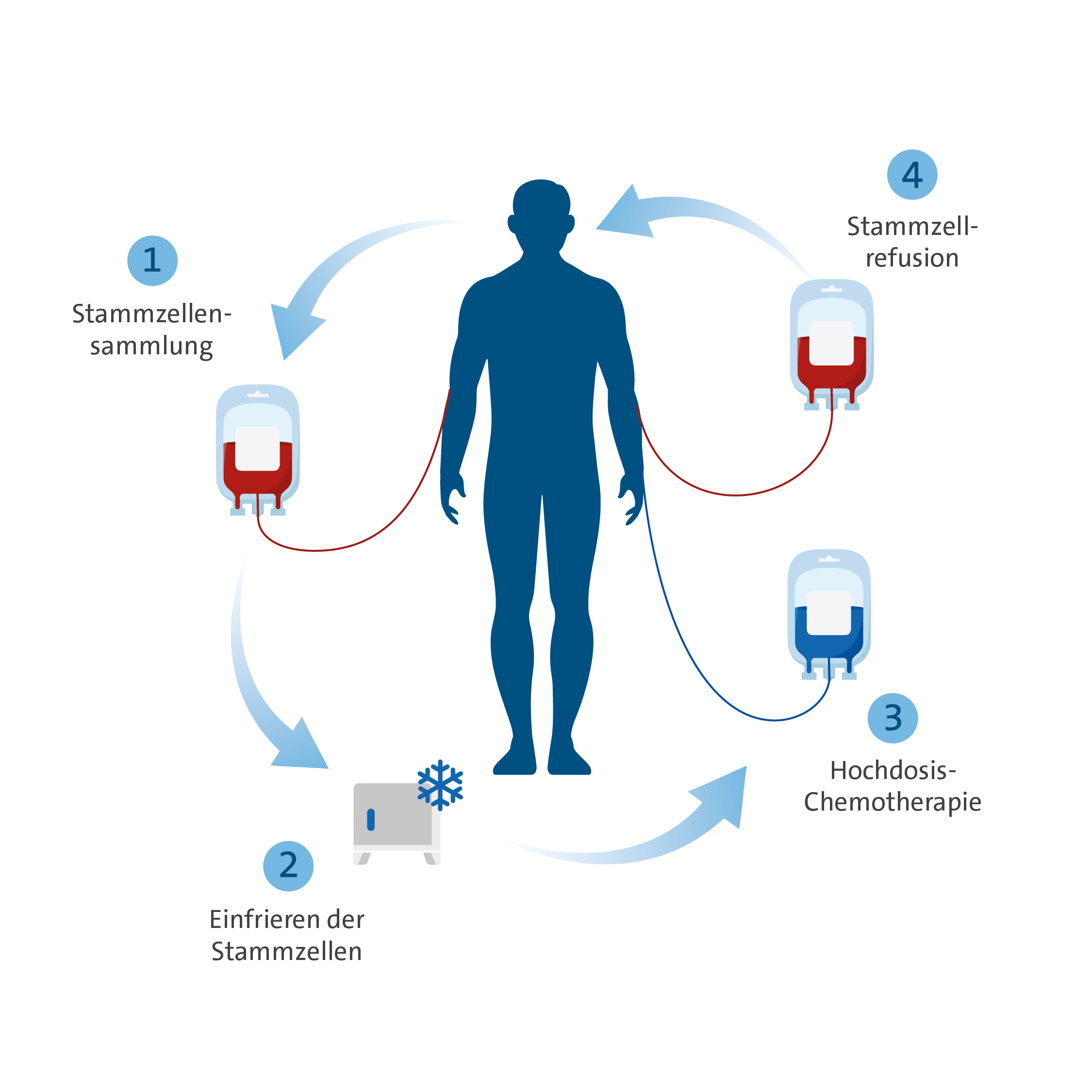
Bei der autologen Stammzelltransplantationen werden patienteneigene Stammzellen transplantiert. Die autologe Stammzelltransplantation ermöglicht nach einer starken Chemotherapie die Regeneration des Blutbildes und erlaubt somit eine intensivere Behandlung gegen die Grunderkrankung. Indikationen zur Durchführung einer autologen Stammzelltranspantation sind hauptsächlich
- Multiples Myelom
- hoch- und niedrigmalignen Non-Hodgkin-Lymphome
- Morbus Hodgkin
- ausgewählten soliden Tumorerkrankungen (Sarkomen)
Nach einer sogenannten stammzellmobilisierenden Chemotherapie werden hierfür zunächst die eigenen Stammzellen gesammelt (Apherese) und eingefroren. Dies erfolgt im Institut für experimentelle Hämatologie und Transfusionsmedizin am UKB. Nach erfolgreicher Apherese erfolgt die intensive Chemotherapie (Hochdosistherapie) mit anschließender Refusion der patienteneigenen Stammzellen. Die Stammzellen des produzieren anschließend die Blutzellen, diese müssen aber erst zu vollständigen Blutzellen ausreifen, was bis zu drei Wochen dauern kann. Deshalb fehlen in dieser Zeit Erythrozyten (rote Blutkörperchen), Thrombozyten (Blutplättchen) und vor allem Leukozyten (weiße Blutkörperchen). Nach erfolgter Regeneration des Blutbildes erfolgt die Entlassung und es beginnt die entsprechende Nachsorge, welche in der Regel beim Zuweiser erfolgt.
Unterkategorien
Das CIO Bonn ist Teil des Krebszentrums CIO Aachen Bonn Köln Düsseldorf.
Lesen Sie mehr darüber auf der gemeinsamen Webseite des Centrums für Integrierte Onkologie Aachen Bonn Köln Düsseldorf.